回復期リハビリテーション病棟入院料1は実質大幅マイナス改定
2024年度診療報酬改定の答申が出た。中央社会保険医療協議会総会(第584回)議事次第(2024年2月14日)https://www.mhlw.go.jp/stf/shingi2/0000212500_00247.html に具体的資料がある。回復期リハビリテーション病棟に関しては、主な改定項目をまとめた総-1(PDF:5MB) の322〜326ページと医科診療報酬点数表 総-2別紙1-1(PDF:2MB) の97〜100ページにある。なお、医療資源の少ない地域において、回復期リハビリテーション病棟に相当する機能を有する病室について、回復期リハビリテーション入院料の届出を病室単位で可能な区分を新設する目的で新設された回復期リハビリテーション入院医療管理料については、総-1(PDF:5MB) の110〜119ページに説明がある。
これまで取り上げてきた内容に新たに付け加えるものはほとんどない。
回復期リハビリテーション病棟入院料1は2,129点から2,229点と100点アップしたが、体制強化加算1(200点)をとっていた場合には、あわせてマイナス100点となる。専従医の労働の自由度は高まったが、新たな基準も加わったことを考慮すると割に合わない改定と言える。
地域包括医療病棟入院料とは何か?
新設された地域包括医療病棟入院料とは何かをこの数日ずっと考えている。現時点で整理した内容をまとめてみた。
中央社会保険医療協議会総会(第584回)議事次第(2024年2月14日)https://www.mhlw.go.jp/stf/shingi2/0000212500_00247.html にある個別改定項目資料 総-1(PDF:5MB)の169〜176ページと医科診療報酬点数表 総-2別紙1-1(PDF:2MB)の69〜91ページに今回新設された地域包括医療病棟入院料の内容が記載されている。
急性期一般入院料4と地域包括ケア病棟入院料1との比較表を作成してみた。重症度、医療看護必要度と基本点数部分は、今回の診療報酬改定をふまえた数値を入れた。地域包括ケア病棟入院料1で41日以上で診療報酬が大幅に下がっているところが目につく。

地域包括医療病棟入院料の列のなかで赤字で強調したところが急性期一般入院料4と近似した部分であり、青字としたところが地域包括ケア病棟入院料1と同等の性格を持つ部分である。紫色のところは回復期リハビリテーション病棟入院料と同じような方向性を持つ。
まず、看護職員だが、急性期一般入院料4が10対1であるのに対し、地域包括ケア病棟入院料1は13対1である。
重症度、医療看護必要度は地域包括医療病棟入院料と同じ割合となる急性期一般入院料4を選んだので、当然一致している。ただし、入棟初日にADL項目であるB項目基準が設けられているのが特徴である。地域包括ケア病棟入院料1の基準は両者に比べクリアが容易なものとなっている。なお、本表には記載しなかったが、地域包括医療病棟入院料においては、「当該病棟において、入院患者に占める、救急用の自動車等により緊急に搬送された患者又は他の保険医療機関で区分番号●●に掲げる救急患者連携搬送料を算定し当該他の保険医療機関から搬送された患者の割合が1割5分以上であること。」という要件もある。
平均在院日数は、急性期一般入院料4、地域包括医療病棟入院料いずれも21日以内となっている。入退院を頻回に行うことが求められている。一方、地域包括ケア病棟入院料1は最長60日間の入院が可能であり、平均在院日数という概念はない。
在宅復帰率80%以上という基準は地域包括ケア病棟入院料1の72.5%と比し、かなり厳しいように見える。しかし、この数値はおそらく介護老人保健施設を含んだものである。2023年11月10日(第563回)https://www.mhlw.go.jp/stf/shingi2/0000212500_00222.html と11月15日(第564回)https://www.mhlw.go.jp/stf/shingi2/0000212500_00223.html で取り上げられた。入院(その3)総-2(PDF:6MB) に在宅復帰率に関するわかりやすい図がある。
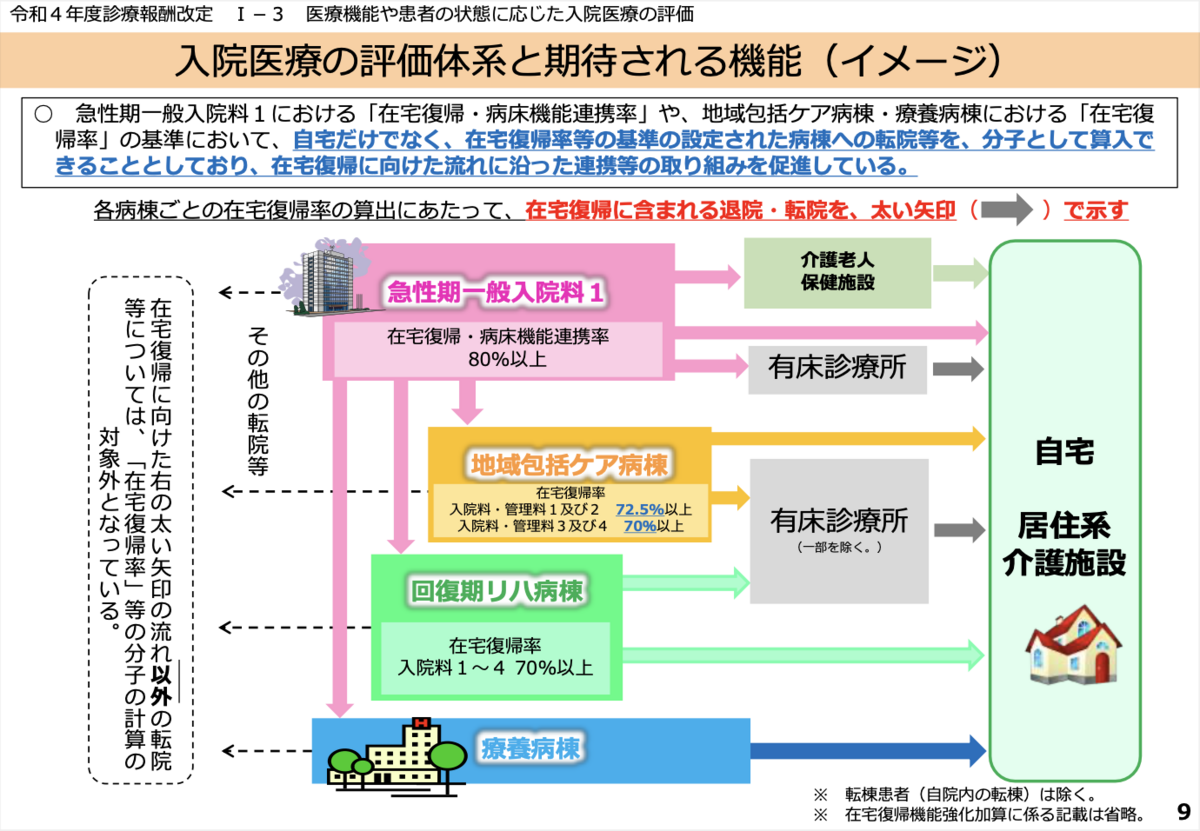
急性期一般入院料で在宅復帰・病床機能連携率の概念があるのは入院料1だけである。地域包括ケア病棟や回復期リハビリテーション病棟と異なり、急性期一般入院料1では介護老人保健施設が含まれている。おそらく、地域包括医療病棟入院料も急性期医療を担う病棟と見なされるということを考えると、急性期一般入院料1と同じ基準になるのではないかと予想する。
基本点数は急性期一般入院料4が最も低い。しかし、入院当初に厚い各種加算や出来高部分を含めると、2022年度のレセプト請求点数は3,919点(入院料4〜6)となる。入院料5、6と比べ4の方が高得点となることを考えると、4,000点は超えていると推測する。一方、地域包括ケア病棟入院料1の方は3,196点に過ぎない。加算部分や出来高部分が少ないことが理由として考えられる。特に、リハビリテーションを提供する患者においては1日平均2単位以上の実施が求められているにも関わらず、リハビリテーション料が包括されている影響が大きい。なお、本データは、中央社会保険医療協議会総会(第548回)議事次第(2023年7月5日) https://www.mhlw.go.jp/stf/shingi2/0000212500_00193.html、入院について(その1)総-4 にある。

新設された地域包括医療病棟は加算部分が意外に多い。また、包括部分が少なくないが、リハビリテーション料はどうやら出来高のようである。手術も包括部分には入っていない。したがって、地域包括ケア病棟入院料1よりはレセプト請求点数は高くなるのではないかと予想する。
地域包括医療病棟入院料は、特定機能病院、急性期充実体制加算の届出を行なっている病院、専門病院入院基本料の届出を行なっている病院は対象とならない。したがって、中小病院が主な対象となる。急性期病棟を抱え、かつ、リハビリテーション医療にも積極的に取り組んでいる中小病院にとって、地域包括医療病棟入院料は魅力的な選択肢となっている。施設基準その他が明確になるのはまだ先だが、現時点で明らかになっている部分だけでも当てはめ作業を進めてみる価値はある。
新設の地域包括医療病棟入院料では疾患別リハビリテーション料は出来高か?
中央社会保険医療協議会総会(第584回)議事次第(2024年2月14日)https://www.mhlw.go.jp/stf/shingi2/0000212500_00247.html にある個別改定項目資料 総-1(PDF:5MB)の169〜176ページに今回新設された地域包括医療病棟入院料の内容が記載されている。

医科診療報酬点数表 総-2別紙1-1(PDF:2MB) では、69〜91ページが該当する部分である。

地域包括ケア病棟入院料と同じように疾患別リハビリテーション料は包括されているだろうと思い、点数表を眺めていたところ、次のような記載となっていたことがわかった。

(中略)

包括される項目が羅列されているなかで、第2章特掲診療料第7部リハビリテーションの第1節リハビリテーション料が含まれていないことがわかった。予想外である。
地域包括医療病棟入院料は全く新しい診療報酬であり、どのような条件が求められるのかこれから確認する必要がある。リハビリテーション料が出来高になるのならばリハビリテーション医療を積極的に行なっている中小病院では、回復期リハビリテーション病棟と同様に病棟選択の検討対象となることは間違いない。
2024年度診療報酬改定答申
2024年度診療報酬改定の答申が出た。中央社会保険医療協議会総会(第584回)議事次第(2024年2月14日)https://www.mhlw.go.jp/stf/shingi2/0000212500_00247.html に具体的資料がある。なかでも、主な改定項目をまとめた総-1(PDF:5MB)と医科診療報酬点数表 総-2別紙1-1(PDF:2MB)が重要である。なお、前者は757ページ、後者が314ページに及ぶ。
あまりにも膨大なため、流し読みをしかできなかったが、医療機関として今後の舵取りをどうするかを決断が迫られる内容となっている。気になるところを少しずつまとめていくことにしたい。
回復期リハビリテーション病棟体制強化加算の廃止
回復期リハビリテーション病棟に体制強化加算が導入されたのは、2014年度診療報酬改定からである。
体制強化加算導入に関する中医協の資料は、中央社会保険医療協議会 総会(第262回) 議事次第の個別事項(その3:リハビリテーション)について総-1(PDF:2,479KB)の中にある。
専従医師配置要件および専従社会福祉士要件は下記資料が根拠となっている。


しかし、今回、2024年度診療報酬改定において、一転して体制強化加算は廃止となった。ただし、回復期リハビリテーション病棟入院料1及び2において社会福祉士が専従配置となったため、実質的に専従医配置要件の撤回ということになる。
中医協総会において、回復期入院医療については、2023年11月10日(第563回)https://www.mhlw.go.jp/stf/shingi2/0000212500_00222.html と11月15日(第564回)https://www.mhlw.go.jp/stf/shingi2/0000212500_00223.html で取り上げられた。入院(その3)総-2(PDF:6MB) が該当資料である。そこに、体制強化加算の届出有無別の比較、という資料がある。

対象病棟数は2013年に行なった調査と比し、2022年度調査は病棟数は圧倒的に多い。このデータを見る限り体制強化加算の効果はないと判断されても致し方ない。
百崎良ら:回復期リハビリテーション医療におけるリハビリテーション科専門医の意義(Jpn J Rehabil Med 2018;55:323-326)には、回復期リハビリテーション病棟におけるリハビリテーション科専門医配置の効果が紹介されている。今後、医師配置の効果に対する議論をする際には、専従医ではなく専門医配置の効果が示された調査を示すことが必要ではないかと考える。
回復期リハビリテーション病棟を利用する脳卒中患者は年間約12.5万人と推定
本格的な高齢社会を迎えているが、回復期リハビリテーション病棟に入院する脳卒中患者は大幅な増加はしておらず、回復期リハビリテーション病棟全体に占める比率は長期低落傾向にある。
実態調査報告書|一般社団法人 回復期リハビリテーション病棟協会、令和4(2022)年版/令和5(2023)年2月発行を見ると、患者の内訳は脳血管系43.8%、運動器系46.4%、廃用症候群8.0%、心大血管系0.1%、その他1.7%となっている。回復期リハビリテーション病棟創設直後の2001年度では、脳血管系70.8%、運動器系15.1%であり、経年的に運動器系の占める割合が増加している。
回復期リハビリテーション病棟数は、2022年6月1日現在、92,560床である。平均病床利用率は82.9%である。したがって、単純計算すると約3.4万床が脳血管系に使用されている。入棟日数の平均が81.6日であり、平均病床回転率は約4.5回である。約3.4万×約4.5回=約15.3万が回復期リハビリテーション病棟を利用している脳血管系患者数となる。その脳血管系患者中脳卒中患者の割合は82.0%である。したがって、回復期リハビリテーション病棟を利用している脳卒中患者は約12.5万人となる。
実は、日本の脳卒中発症率とその推移に関しては限られた情報しかない。Incidence, Management and Short-Term Outcome of Stroke in a General Population of 1.4 Million Japanese - Shiga Stroke Registryを紹介した下記プレリリースでは、次のような記載がある。
論文の方には、先行研究であるTrend of stroke incidence in a Japanese population: Takashima stroke registry, 1990-2001と比較して、その推移を次のように記載している。
A previous study from Japan estimated that approximately 154,000 new strokes occurred in 2000. The estimated absolute number of stroke onsets in Japan appears to show a 1.4-fold increase from 2000 to 2011. Although the age-standardized incidence rate of stroke in Japan has been decreasing during the past few decades, absolute number of new strokes might be increasing because of the rapid aging of the Japanese society.
2000年から2011年にかけて、新規脳卒中発症数は1.4倍に増加しているが、年齢調整を行なった発症率は低下しており、新規発症絶対数の増加はおそらく日本社会の急速な高齢化によるものだろう、という考察をしている。本研究が行われた2011年からさらに10年以上経ち、高齢化がさらに進んでいることを考慮すると、脳卒中の年間発症率は再発を含め約30万人と考えるのが妥当だろう。
論文には治療内容と転帰も記載されており、73.0%がリハビリテーションを受けている。急性期病院の平均在院日数は24日である。退院時mRS 0-2の軽症例38.7%とmRS 6の死亡例13.2%の合計51.9%を除いた48.1%が回復期リハビリテーションを行う病棟に移動すると仮定すると、約14.4万人が対象となる。ただし、最重症のmRS5 13.7%には積極的リハビリテーション適応のない者が含まれているので、この半分の6.8%だけが回復期リハビリテーション病棟利用と考えると、約30万人×約41.2%=約12.4万人となる。回復期リハビリテーション病棟協会のデータに驚くほど近似する。
回復期リハビリテーション病棟の病床数は、脳卒中だけを考えると過剰となっている。頭部外傷など脳卒中以外の脳血管系疾患を入れても、年間約15.3万人を受け入れる病床数があれば、なんとか回る。
一方、大腿骨頚部/転子部骨折診療ガイドライン2021(改訂第3版) - Mindsガイドラインライブラリをみると、第2章 大腿骨頚部/転子部骨折の疫学に次のような記載がされている。
2012年の性・年齢階級別発生率と将来人口推計に基づくと、大腿骨頚部/転子部骨折の年間新規患者数は2020年に24万人、2030年に29万人、2040年に32万人に達すると推計される。
大腿骨頚部骨折は術後全身状態が安定していれば回復期を担う病棟に移動できる。急性期病棟の在院日数短縮の圧力もある。このことが回復期リハビリテーション病棟における運動器の比率向上に影響したと推測する。
回復期リハビリテーション病棟における運動器疾患リハビリテーション料を6単位に制限するという今回の診療報酬改定を受け、運動器よりは脳血管系患者の受入れを増やそうと目論んだとしても、対象患者数が大幅に増えている訳ではないので思惑どおりにはならない。疾患別リハビリテーション料も脳血管疾患等リハビリテーション料の方が高い。今後、リハビリテーション適応となる限られた脳卒中患者の奪い合いが激化する可能性がある。
大腿骨近位部骨折術後に行うリハビリテーション施行単位数に関する論争
運動器疾患とリハビリテーション単位数との関係については、大腿骨近位端骨折術後運動器リハビリテーションの1日施行単位数の無作為化比較試験(東良和ら:Jpn J Rehabil Med 2014 ; 51 : 277-282)という興味深い論文がある。
本論文は、大腿骨頚部/転子部骨折診療ガイドライン2021(改訂第3版)にも紹介されている。
この研究は、急性期病院で大腿骨近位部骨折患者に対するリハビリテーション施行単位を無作為に1日6単位群と2単位群に分けたところ両者に運動FIMや歩行状態に有意差がなく、医療経済的な側面を考えると2単位で十分という結論を出している。
本研究に対し、安保先生が研究デザインに対する批判を述べている(https://www.jstage.jst.go.jp/article/jjrmc/52/3/52_212/_pdf/-char/ja、https://www.jstage.jst.go.jp/article/jjrmc/52/3/52_212/_pdf/-char/ja)。また、大腿骨頸部骨折患者の訓練単位数と退院時運動FIMとの関係―日本リハビリテーション・データベースの分析―(徳永誠、近藤克則:Jpn J Rehabil Med 2015 ; 52 : 751-759)では、日本リハビリテーション・データベースを使った研究を報告し、訓練単位数が増えると退院時運動FIMが高くなる場合があることを示している。
東良和らの研究で注意しなければならないのは、対象者222名中、適格性評価で除外されたのは143名64.4%もあり、そのうち高度認知症によるリハ困難者は105名47.3%を占めていることである。なお、高度認知症の定義は示されておらず、リハビリテーションに乗りにくい患者を全て高度認知症としているのではないかと疑われる。当然のことながら、除外患者の機能予後、退院先も示されていない。回復期リハビリテーション病棟や地域包括ケア病床に転院させるような患者を除外した研究と判断せざるをえない。
大腿骨頚部骨折は高齢者に多い外傷であり、認知症がリハビリテーション医療を行ううえで重要な課題となる。認知症がある患者を除外した研究をもとに、大腿骨頚部骨折のリハビリテーション単位数は2単位で十分という結論には違和感を抱く。東良和らも、考察の最後に次のような文章を付け加えている。
本研究は,高齢者の大腿骨近位端骨折術後リハの適正施行時間数を検証するために無作為化比較試験を行ったもので,対象とならなかった除外症例も約60 %存在した。これら症例に対しては別の観点からの検証が必要であるが,受傷前に独立歩行のできなかった症例や合併症のため運動器リハが施行できなかった症例は,歩行獲得のリハとは目的が異なり,廃用性症候群予防を主体とした個々の状態毎の検証が必要である。
中医協で紹介された回復期リハビリテーション病棟協会の調査報告資料をあらためてみると、回復期リハビリテーション病棟ではリハビリテーション施行単位数が増えると、運動FIMは増加している。大腿骨頚部骨折だけではないことや交絡因子の調整をされていないデータではあるが、期せずして大腿骨頚部骨折のリハビリテーション単位数は2単位で十分という主張への反論になっている。

もともとの生活機能が自立し認知機能も保たれており、かつ、骨折術後の経過が良好な運動器疾患患者の経過が良好であることは臨床的経験に即している。このような患者がなんらかの原因で早期退院ができない場合には、リハビリテーション提供単位数に一定の制限をつけなければならない地域包括ケア病棟を転院先に選定してもさほど大きな問題にはならない。
一方、認知症や骨関節疾患などがあり屋内生活にとどまっていた患者(サルコペニア、フレイルを含む)の場合、ADLや歩行能力の回復に時間がかかる。このような患者の場合は、リハビリテーションを十分行う必要がある。療法士が行うリハビリテーションだけでなく、生活全体も活性化させることを目指す回復期リハビリテーション病棟に入院する意義は大きい。
今回の診療報酬改定において、回復期リハビリテーション病棟における運動器リハビリテーション料の単位数が6単位までと制限された。回復期リハビリテーション病棟が運動器疾患患者を敬遠することになりかねないのではないかという危惧がある。杞憂に終われば良いのだが。
